- ¿Qué es?
- Diagnóstico
- Tratamiento
- Diabetes Tipo 1
- Diabetes Tipo 2
- Diabetes Gestacional
- Evolución de la enfermedad
- Vivir con la enfermedad
- Líneas de investigación
- Preguntas Frecuentes
- La Diabetes en el Clínic
- La Diabetes Gestacional en el Clínic
- Investigación en el Clínic
- Docencia y Formación en el Clínic
- Equipo y estructura
Tratamiento de la Diabetes
La diabetes es una enfermedad crónica que no tiene cura, excepto la diabetes gestacional que tiende a desaparecer cuando nace el bebé. Los tratamientos han mejorado mucho en los últimos años y se sigue investigando para buscar estrategias de prevención y nuevos tratamientos.
El tratamiento dependerá del tipo de diabetes que se tenga, y este puede ser la administración de insulina o la toma de medicamentos orales. Además, es importante seguir un plan de alimentación saludable, mantener un peso adecuado y la realización de actividad física.
Es importante destacar las diferencias entre los tipos de diabetes y sus tratamientos.
Diabetes Tipo 1
Las personas con diabetes mellitus tipo 1 han de:
- Inyectarse insulina para poder vivir.
- Realizar una monitorización de la glucosa.
- Seguir un plan de alimentación equilibrado.
- Realizar actividad física de forma regular.
Diabetes Tipo 2
El tratamiento puede variar en función de la fase en que se haya diagnosticado la enfermedad y de su evolución. Por lo tanto, habrá personas con diabetes mellitus tipo 2 con diferentes modalidades de tratamiento:
- Seguir un plan de alimentación saludable que ayude a controlar el peso corporal, junto con la realización de actividad física regular (más de 150 minutos a la semana) y fármacos orales.
- Si con el primer tratamiento no es suficiente, se añadirán nuevos fármacos orales o inyectables.
- Si con el segundo tratamiento no es suficiente, quizás se deberá añadir insulina al tratamiento. La frecuencia de la monitorización de la glucosa dependerá del tipo de tratamiento.
Diabetes Gestacional
El tratamiento se basa en:
- Seguir un plan de alimentación saludable.
- Realizar actividad física regular.
- Monitorización de la glucosa antes de las comidas y una hora más tarde.
Si con este tratamiento no se consiguen los objetivos de control de glucosa deseados, se añadirá insulina, ya que no se pueden dar fármacos hipoglicemiantes durante la gestación.
Autogestión del tratamiento
El paciente tiene un papel muy importante a la hora de gestionar la enfermedad. Se calcula que el 90% de las decisiones sobre el tratamiento dependen del propio paciente. Por eso, la comprensión de la enfermedad y las maneras de autogestionar el tratamiento son de gran importancia, tanto para las personas con diabetes, como para sus familiares o cuidadores.
Esta autogestión del tratamiento supone seguir:

Realizar ejercicio de forma regular

Monitorizar los niveles de azúcar

Tomar la medicación (insulina o pastillas)

Saber actuar ante hipo/hiperglucemias

Reducir riesgos (complicaciones agudas y crónicas)

Adquirir hábitos saludables

En el caso de la diabetes tipo 1, el tratamiento farmacológico siempre es insulina desde el diagnóstico de la enfermedad.

En el caso de la diabetes tipo 2, el tratamiento farmacológico variará en función del diagnóstico y la evolución de la enfermedad.

En el caso de la diabetes gestacional, el tratamiento farmacológico si es necesario será siempre insulina por la contraindicación de los fármacos orales.
En general, todas las personas, con diabetes o sin ella, deben seguir un plan de alimentación sano, variado y equilibrado con el objetivo de:

Mantener un estado nutricional y peso adecuado.

Ayudar a controlar la glucemia.

Prevenir factores de riesgo cardiovascular, como la hipertensión, y los niveles de colesterol altos (hipercolesterolemia).
El plan de alimentación se tiene que personalizar según la edad, la actividad, los horarios, el peso corporal y las preferencias de la persona con diabetes.
-
Mantener un estado nutricional y peso adecuado
Para seguir un plan de alimentación saludable hay que tomar alimentos de todos los grupos: leche, frutas, verduras y/o ensaladas, harinas, alimentos proteicos y grasas. Las cantidades de leche, fruta y verdura son recomendables para todas las personas, independientemente de la edad y del peso corporal. Las cantidades de farináceos, alimentos proteicos y grasas se tienen que individualizar según el peso corporal y la actividad física.

Lácteos: 2-3 veces al día, preferentemente desnatados o semidesnatados.

Fruta: 2-3 piezas al día.

Verdura. La verdura es recomendable para todas las personas, independientemente de la edad y el peso corporal.

Harinas. Las harinas son el pan, las tostadas, la pasta, las patatas y las legumbres, los guisantes, la sémola...etc. Las cantidades diarias se establecerán según el peso corporal y la actividad física habitual.

Grasas. Los alimentos que contienen grasas son los más calóricos, tanto si la grasa es vegetal como animal. La diferencia radica en que la grasa animal (mantequilla, crema de leche y nata y el contenido en carnes, embutido, queso...) es muy rica en colesterol y grasa saturada.
Grasas de origen vegetal (aceites de oliva y frutos secos). La grasa vegetal es más saludable, excepto los aceites de coco y de palma. Se recomienda utilizar aceite de oliva para cocinar y aliñar. La margarina es una grasa vegetal, pero se comporta como si fuera una grasa saturada. Se aconseja la ingesta de 30 gr de frutos secos al día.
Grasas de origen animal (nata, mantequilla, crema de leche, mayonesa, manteca y la que se encuentra en bollería y pastelería industrial). Hay que evitar el consumo habitual porque son alimentos ricos en colesterol y grasas saturadas.
Una cucharada sopera de aceite contiene unas 100 calorías, igual que una pastilla de mantequilla individual. Las personas con exceso de peso tienen que controlar el tipo y la cantidad de grasas que consumen de manera diaria y evitar las cocciones que utilizan mucha cantidad de aceite, como los rebozados o los fritos. Las personas con un peso correcto tienen que controlar el tipo de grasa pero no la cantidad diaria.

Alimentos proteicos (carne, pescado, aves, quesos y embutidos). Las porciones recomendadas de carne son 100 gr y si es posible elegir las más magras (pollo sin piel, conejo, etc.), porque contienen menos colesterol y menos grasas saturadas. Se tiene que aumentar el consumo de pescado, tanto blanco como azul y las porciones recomendadas son de 150 gr.
Una variedad de patrones de alimentación son aceptables para el tratamiento de la diabetes. Uno de los que ha demostrado beneficios para la salud (prevención de la diabetes tipo 2 y reducción de acontecimientos cardiovasculares) es el de la dieta mediterránea.

Bebidas. Se puede consumir libremente agua, gaseosa, infusiones, café y bebidas light.

Refrescos. Se desaconseja el consumo de refrescos que contengan azúcar, zumos o néctares de fruta, batidos, etc. Una lata de refresco con azúcar trae el equivalente a cuatro sobres de azúcar.
Las personas con diabetes tienen que controlar la aportación de los alimentos ricos en hidratos de carbono -denominados también carbohidratos, glúcidos o azúcares- en cada comida, puesto que son los alimentos que tienen un efecto directo sobre la glucosa en sangre.
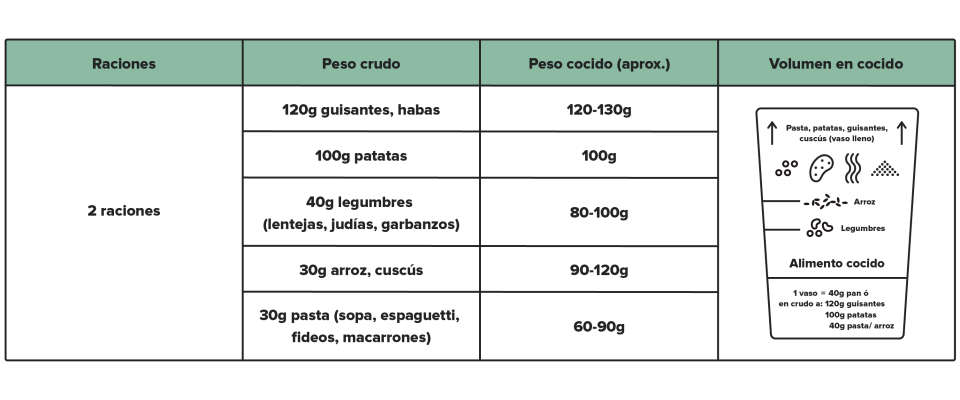
El vaso medidor es un instrumento que permite medir e intercambiar los alimentos del grupo de las HARINAS: patatas, pasta, guisantes, habas, cuscús, legumbres (lentejas, garbanzos y judías blancas), arroz y pan.
1 vaso medidor lleno hasta la señal indicada para cada alimento, una vez ya cocido, equivale a 40 gramos de pan.
La principal ventaja de medir e intercambiar estos alimentos, una vez ya cocidos, y poderlos cambiar por trozos de pan de 40 gramos es que permite de una manera cómoda:
- Variar los menús de forma equivalente
- Adaptar el plan de alimentación que le recomienden al menú familiar/laboral
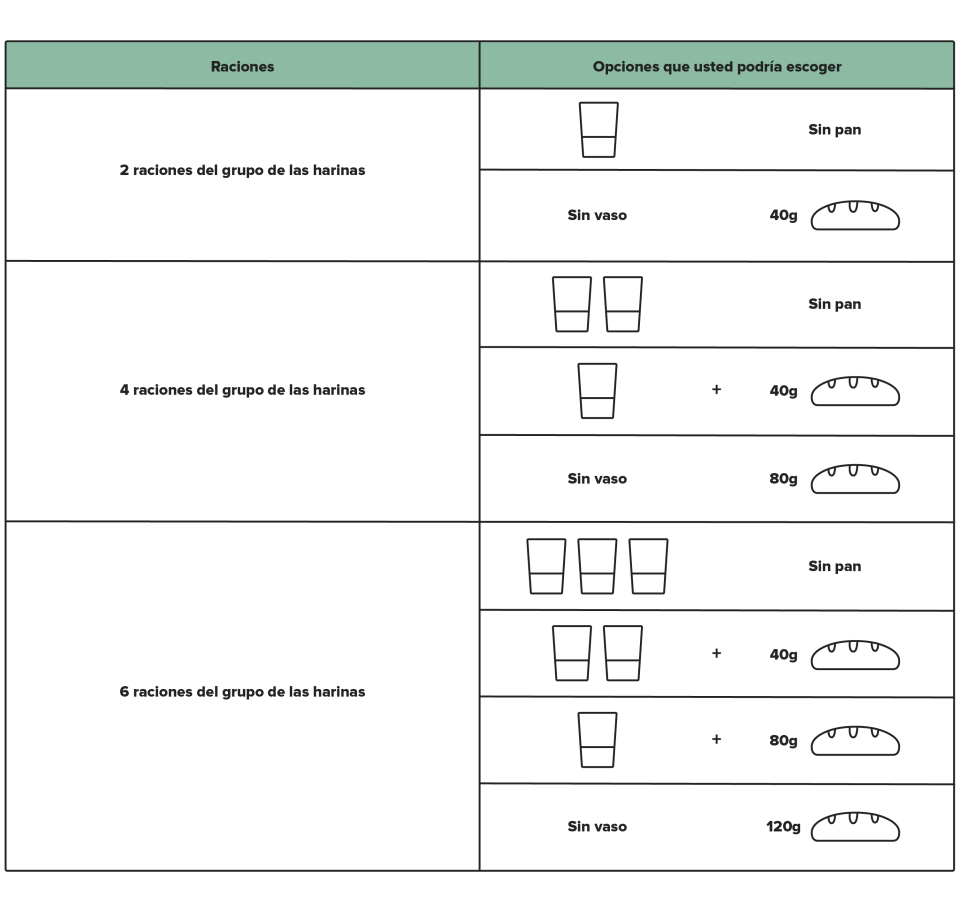
¿Cómo utilizar este medidor?
Según el número de raciones del grupo de las HARINAS que le hayan recomendado en su plan de alimentación podría realizar, por ejemplo, los siguientes intercambios de alimentos.
Es muy importante diseñar un plan de alimentación adaptado a las necesidades, hábitos dietéticos, horarios y actividad de cada persona. Así como también facilitar los conocimientos y habilidades necesarias para variar los menús de manera equivalente. El web de Diabetes a la carta es un recurso donde encontrar equivalencias y menús adaptados al sistema de raciones.
La actividad física adaptada a las posibilidades de cada persona y practicada de una manera regular puede contribuir de manera muy positiva a controlar bien la diabetes, a reducir los factores de riesgo vascular (obesidad, colesterol...) e influir de manera positiva en la sensación de bienestar físico y mental.
El ejercicio tiene funciones diferentes según el tipo de diabetes que se tenga.
- En el caso de la diabetes tipo 1, el ejercicio es sencillamente recomendable para mantener un buen estado físico.
- En el caso de la diabetes tipo 2, el ejercicio constituye una parte importante del tratamiento, del mismo modo que lo son la alimentación o la medicación (pastillas o insulina), asegurando un mínimo de 150 minutos a la semana.
La realización de ejercicio tiene que estar planificada, previamente, para evitar un descenso excesivo de glucosa en la sangre (hipoglucemia), sobre todo en aquellos casos en que la persona está tratada con insulina y algún tipo de fármaco que pueda producir hipoglucemias. En cualquier caso, se recomienda consultar con el equipo de salud sobre el tipo de ejercicio a realizar, así como su frecuencia, duración e intensidad.
Todos estos aspectos son importantes antes de empezar cualquier tipo de actividad física, así como el reajuste del tratamiento antes, durante y después del ejercicio.
En el web Diabetes a la carta puedes encontrar aspectos y vídeos relacionados con diferentes tipos de ejercicios.
¿Qué es la glucemia capilar?
Es la técnica que permite saber qué nivel de azúcar tenemos en la sangre, y se hace mediante una gota de sangre capilar que se introduce en el medidor que da el nivel de glucemia. De este modo se sabe si la glucemia es correcta, alta o baja.
¿Qué necesito?

Un aparato de medición (glucómetro).

Lancetas para poder pinchar el dedo. Mejor si se tiene un punzón automático.

Tiras reactivas adecuadas al medidor.

Algodón o pañuelos de papel.

Libreta de control o aplicaciones móviles para poder anotar los resultados.
Los valores recomendados por la Asociación Americana de Diabetes son:
- En ayunas y antes de las comidas: 80-130 mg/dl
- 2 h después de las comidas (postprandial): menor a 180 mg/dl
En todos los casos, estas cifras se tienen que individualizar en función de los objetivos de cada persona: duración de la diabetes, edad, presencia de otras enfermedades, complicaciones macro (enfermedad cardiovascular) y microvasculares, hipoglucemia desapercibida u otras consideraciones individuales. Se recomienda consultar con el equipo de salud para saber cuáles son los objetivos.
¿Cada cuánto me tengo que hacer la glicemia capilar?
El número de glicemias capilares varía en función del tipo de tratamiento de la diabetes.
- En el caso de la Diabetes tipo 1, desde el inicio se requiere como mínimo 3 o 4 veces al día y aprender a interpretar los resultados para ajustar la insulina según los niveles de azúcar y la ingesta de alimentos ricos en hidratos de carbono.
- En el caso de la Diabetes tipo 2, en función del tratamiento se aconseja un número determinado de glicemias capilares. Es posible que la diabetis tipo 2 no requiera realizar determinaciones de glucemia capilar.
| Tipo de tratamiento | Control glucémico estable | Control glucémico inestable |
|---|---|---|
| Medidas no farmacológicas | 0 | 1/día o 1 perfil semanal |
| Fármacos que no provocan hipoglucemias | 0 | 1/día o 1 perfil semanal |
| Fármacos que sí provocan hipoglucemias | 1/semana | 1/día o 1 perfil semanal |
| Insulina basal | 3/semana | 2-3/día |
| Insulina bifásica o intermedia en 2-3 dosis | 1-3/día | 2-3/día + 1 perfil semanal |
| Terapia basal-bolo | 3-4/día + 1 perfil semanal | 4-7/día |
| Bombas de infusión de insulina | 4-10/día | Individualizar |
-
¿Cómo se realiza la glucemia capilar?

Lavarse las manos con agua y jabón. Enjuagarse bien las manos. No es necesario usar alcohol, solo en caso de no poderse lavar las manos. En este caso, pasar 5 veces el algodón por el dedo, de manera especial si se ha tocado fruta o alimentos dulces.

Elegir la parte lateral del dedo para pinchar. Evitar la pulpa de los dedos, que es la parte más sensible al dolor.

Seguir los consejos del profesional para utilizar correctamente el aparato de medida y poner de manera adecuada la gota de sangre en la tira reactiva.

Anotar el resultado en la libreta de control de la diabetes. Las libretas de control son un registro útil para anotar las glucemias, así como la medicación ingerida o inyectada, y las posibles incidencias. La libreta de control es también un vínculo para la comunicación con el equipo de salud.

Aparte de la libreta de control, actualmente los dispositivos móviles disponen de multitud de aplicaciones que hacen la función de libreta, facilitando su almacenamiento y con diferentes funciones de análisis de resultados. También existen aplicaciones para contar las raciones de hidratos de carbono.
Existen en el mercado otras maneras de conocer los niveles de azúcar a través de los sensores de glucosa intersticial. Los sensores continuos de glucosa permiten ver en tiempo real la "película" de cómo evolucionan los niveles de azúcar en sangre y, por lo tanto, esta información permite al paciente actuar para prevenir incrementos o disminuciones de la glucosa. Los sistemas de monitorización de la glucosa resultan especialmente útiles en pacientes que tienen facilidad de sufrir bajadas de azúcar (hipoglucemias), sobre todo, cuando estas son desapercibidas o de predominio nocturno.
El inconveniente de los monitores de control continuo de la glucosa, es que las determinaciones se llevan a cabo en el tejido subcutáneo, donde la concentración de glucosa es igual a la de la sangre, aunque retrasada en relación a esta (es decir, un valor determinado por estos sistemas representa el valor de la glucosa en sangre de 15 minutos antes).
Actualmente estos sistemas pueden conectarse con algunos infusores de insulina que tienen las prestaciones necesarias, por las cuales mediante algoritmos pueden parar y reiniciar la administración de insulina de forma automática. En todos estos sistemas, se requiere la participación del paciente. Hoy en día no actúan como un páncreas artificial. En nuestro entorno estos sistemas ya están cubiertos por el sistema público de salud para personas con diabetes tipo 1.
La colaboración entre la persona con diabetes y la familia y el equipo de salud es imprescindible para optimizar el tratamiento y, al mismo tiempo, para poderlo integrar en su actividad cotidiana de hábitos dietéticos, horarios y actividad habitual.
La educación terapéutica en diabetes es un proceso de aprendizaje que facilita los conocimientos y las habilidades necesarias a las personas con diabetes y a la familia, para poder tomar decisiones sobre el tratamiento y ser capaces de:

Entender qué es la diabetes y las bases del tratamiento.

Aprender las técnicas de glucemia capilar y de administración de insulina.

Prevenir y saber actuar ante las complicaciones agudas (hiperglucemia e hipoglucemia).

Adaptar el plan de alimentación al horario y a la actividad habitual.

Prevenir factores de riesgo vascular: tabaco, colesterol, hipertensión, etc.

En personas con riesgo, prevenir lesiones en el pie.

Ir a las revisiones periódicas.

Comprender que un adecuado control de la diabetes aporta calidad de vida.
La educación terapéutica "self-management education" es un proceso que permite al paciente mejorar el conocimiento, las habilidades y las actitudes sobre la enfermedad y el tratamiento. En definitiva, supone mejorar la calidad de vida, tener una mayor adherencia terapéutica y reducir las complicaciones.
Una de las teorías que da nombre a este proceso es la de "Empowerment" que se define como "un estado de la mente en el cual los individuos o grupos ganan el control sobre ciertos aspectos de sus vidas a través de un papel activo y participativo".
La información y la educación terapéutica son una ayuda para favorecer el empoderamiento de los pacientes, para que puedan tomar decisiones de una manera libre e informada. La educación, a escala individual como en grupo con otros pacientes y familiares, es un recurso que favorece el empoderamiento.
Se tienen que tener en cuenta las 7 dimensiones que favorecen el empoderamiento de las personas y que están relacionadas con la gestión de la enfermedad y el tratamiento:
| Dimensiones | Empoderamiento en cada una de las siguientes dimensiones significa que la persona con diabetes: |
|---|---|
| Física |
|
| Funcional |
|
| Cognitiva |
|
| Social |
|
| Experiencial |
|
|
Económica |
|
| Ética |
|
Información documentada por:





Publicado: 20 de febrero del 2018
Actualizado: 24 de noviembre del 2021
Mantente al día sobre este contenido
Suscríbete para recibir información sobre las últimas actualizaciones relacionadas con este contenido.
¡Gracias por tu suscripción!
Si es la primera vez que te suscribes recibirás un mail de confirmación, comprueba tu bandeja de entrada.