- Què és?
- Diagnòstic
- Tractament
- Diabetis Tipus 1
- Diabetis Tipus 2
- Diabetis Gestacional
- Evolució de la malatia
- Viure amb la malaltia
- Línies d'investigació
- Preguntes Freqüents
- La Diabetis al Clínic
- La Diabetis Gestacional al Clínic
- Recerca al Clínic
- Docència i Formació al Clínic
- Equip i estructura
Què es la Diabetis Tipus 1?
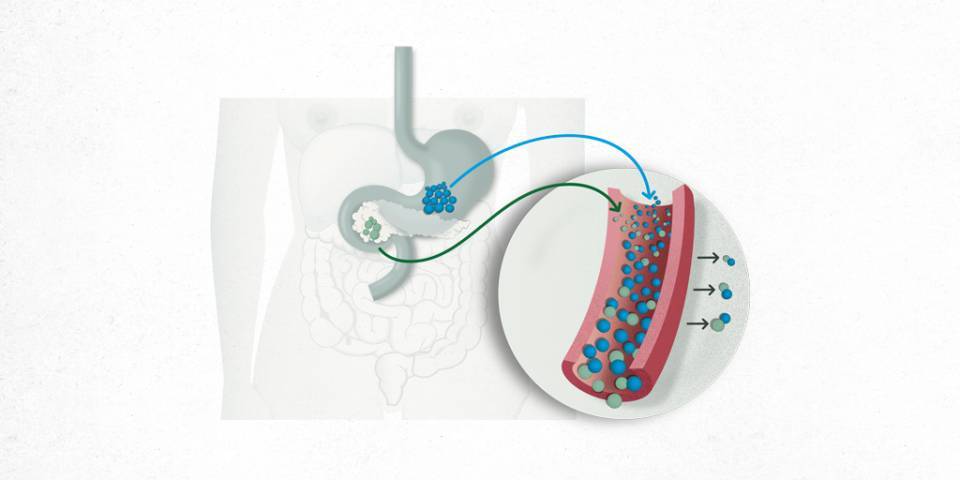
La metàfora de l'aixeta ha estat molt útil per explicar com l'organisme subministra la insulina. Es convida al pacient a que es fixi en una aixeta i que imagini que en lloc d'aigua, surt insulina. L'aixeta natural d'insulina sempre està oberta, amb un degoteig constant perquè totes les persones necessitem insulina de manera contínua durant les 24 hores del dia. Però no a tota hora es necessita la mateixa quantitat. En quines situacions s'obre més l'aixeta de la insulina? Durant els menjars. Després l'aixeta, torna al mode degoteig, ja que el cos segueix necessitant insulina, sense tancar-se mai del tot l'aixeta. Què ocorre llavors si l'aixeta es tanca del tot? S'inicia la diabetis tipus 1.
La diabetis tipus 1 representa un 5%-10% de tots els casos de diabetis. Cal remarcar que és una de les malalties cròniques més freqüents a la infància. S'inicia en nens i adults joves, d'aquí el nom de diabetis juvenil. L’edat d’inici més freqüent és entre els 11-14 anys. També és possible, encara que menys freqüent, que aquest tipus de diabetis s'iniciï a partir dels 40 anys. Es poden consultar les característiques del tractaments en edats inferiors als 18 anys a la web de l’Hospital Sant Joan de Déu, l’hospital pediàtric de la nostra àrea sanitària.
La causa de la diabetis tipus 1 encara és desconeguda, tot i que els factors genètics i ambientals tenen una gran influència. El risc de desenvolupar diabetis mellitus tipus 1 és baix (1 de cada 10.000 persones l'any) i presenten més risc:

Els germans de persones que tenen diabetis tipus 1.

Els fills, el pare o la mare dels quals, tenen diabetis tipus 1. Si tots dos, el pare i la mare, tenen diabetis, el risc és superior.
Els símptomes inicials pels quals les persones consulten al metge i que estan associats a tenir els nivells de sucre alts són:

Moltes ganes d’orinar (poliúria)

Molta set (polidípsia)

Molta gana (polifàgia)

Pèrdua de pes

Altres símptomes menys freqüents són el cansament, les rampes a les cames i la somnolència
Totes les persones amb diabetis tipus 1 saben que tenen aquesta malaltia, és a dir, estan diagnosticades, perquè els símptomes són molt clars i consulten al metge, amb la qual cosa es pot fer el diagnòstic i iniciar el tractament.
El diagnòstic de la diabetis es fa mitjançant una analítica de sang per conèixer quins són els valors de sucre (glucosa) en la sang. Els valors normals de glucosa en la sang oscil·len entre 70 i 100 mg/dl.
Si el resultat de l'analítica es correspon a una de les següents situacions, indica que la persona té diabetis:
- En dejú, igual o superiors a 126 mg/dL, en dues determinacions.
- A qualsevol hora del dia, valors iguals o superiors a 200 mg/dL acompanyats de símptomes característics, com són tenir, amb freqüència, moltes ganes d'orinar i molta set.
- Hemoglobina glicosilada (HbA1c) igual o superior a 6,5%.
Els principals marcadors de destrucció autoimmune que es poden determinar mitjançant una anàlisi de sang són:
- Anticossos anti-illots (ICA)
- Anticossos anti-insulina (AAI)
- Anticossos contra la tirosin-fosfatasa o proteïna associada al insulinoma (IA-2)
- Anticossos contra l'àcid glutàmic descarboxilasa (GADA)
Les persones amb diabetis tipus 1 han d'injectar-se insulina per poder viure, realitzar glucèmies capil·lars abans dels àpats i seguir un plan d'alimentació equilibrat.
La insulina és una hormona produïda pel pàncrees que facilita que la glucosa que prové dels aliments pugui ser utilitzada per l’organisme. Aquesta és la insulina que genera el cos, però no la que s’administra al pacient.
Hi ha 2 sistemes de tractament amb insulina:
- Múltiples dosis d'insulina:
- Insulina ràpida que s'administra abans dels àpats (entre 3 – 4vegades al dia).
- Insulina lenta per cobrir les necessitats basals de l'organisme (1-2 vegades al dia).
- Infusors d'insulina. Consisteix a administrar insulina a través d'infusió continua subcutània d'insulina (bomba d'insulina)
Hi ha diversos tipus d'insulines que es diferencien pel temps que tarden a actuar o pel temps d'inici d'acció i per la durada de l'efecte. Segons les necessitats es recomana injectar:
- Ultrarràpida (Anàlegs d'insulina ràpida)
- Regulars
- Intermèdies (NPH i NPL)
- Lentes (Anàlegs d'insulina lenta)
- Mescles d'insulina ràpida i intermèdia. El primer nombre significa el percentatge de ràpida, i el segon, la proporció d'intermèdia.
- Mescles d'insulina ultrarràpida i intermèdia a diferents proporcions.
Hi ha diverses marques, tant de cada tipus d'insulina com d'instruments d'administració.L'equip mèdic li indicarà el tipus d'insulina, la marca comercial, les unitats que haurà d'injectar-se, el temps recomanat entre la injecció i l'inici de l'àpat i les zones de punció més recomanables en cada cas.
La insulina només es pot administrar a través d'injeccions, però s'estan investigant noves formes d'administració. En funció de cada persona i situació s'aconsella un instrument o un altre:
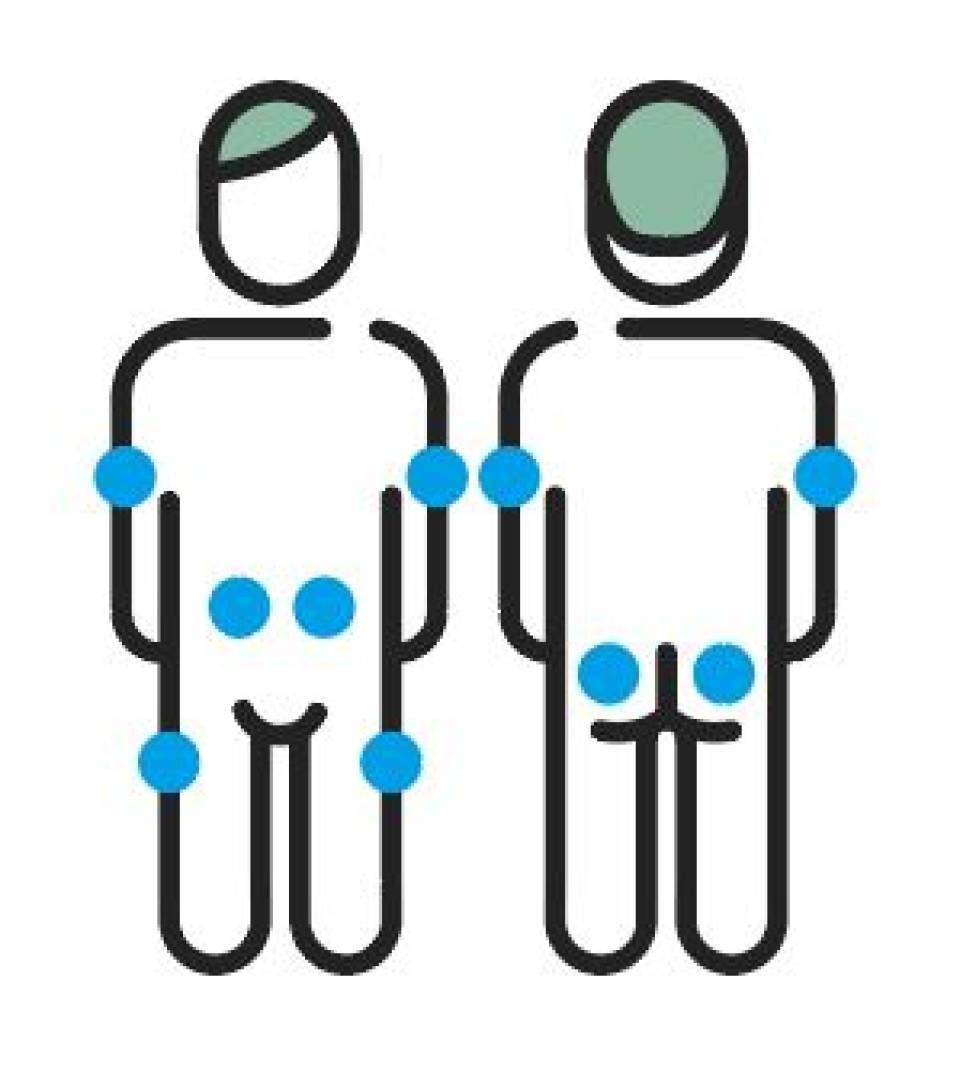
La insulina s’injecta en el teixit subcutani. Pot injectar-se en les zones indicades. És necessari canviar la zona per evitar, amb els anys, hipertròfies o enduriments que poden provocar que la insulina no actuï bé. Les zones de punció són:
- Braços. La insulina ha d'injectar-se en la zona externa del quadrant superior lateral, i deixar 4 dits des de l'espatlla.
- Cuixes. La insulina ha d'injectar-se en la zona del quadrant superior extern i lateral.
- Abdomen. Es pot utilitzar la zona abdominal i s’ha de deixar dos dits al voltant del melic.
- Natges. Hi ha abundant teixit subcutani tant en els adults com en els nens i, per tant, les injeccions són molt segures. S'ha d'injectar almenys a 10 centímetres sota de l'os del maluc.

Injecció

bolígrafs d'un sol ús

Infusors d'insulina
En el cas dels anàlegs d’insulina ràpida o lenta, la zona on s’injecti la insulina no modifica la seva absorció. És convenient fer servir la mateixa zona (encara que canviant de lloc) a les mateixes hores del dia. De totes maneres, es recomana injectar les insulines ràpides a l’abdomen i als braços, i les insulines lentes o anàlegs de lenta a les cuixes o natges per afavorir una rotació correcte.
L'efecte de les insulines humanes depenen de la zona on s’injecti. Si s’injecta a l’abdomen, la insulina s’absorbeix més ràpid, seguit dels braços, les cuixes i les natges. Per aquest motiu, es recomana punxar les insulines d’efecte ràpid a l’abdomen i les d’efecte lent a les cames i a les natges.
Totes les agulles estan preparades per a un sol ús, però tot i les recomanacions del seu recanvi després de cada punxada, la seva reutilització és freqüent. Sempre s'ha de valorar l'edat del pacient i el nombre de punxades al dia. En cap cas s'haurien de reutilitzar les agulles més de 3 vegades. Una persona que reutilitza les agulles té un 30% més de risc de tenir hipertròfies.
Actualment, al mercat espanyol existeixen agulles amb longitud variable, que oscil·la entre:
- 4, 5, 6, 8 mm per a plomes
- 8 mm per a xeringues
Valorar la longitud de l'agulla, la zona d'injecció i la tècnica d'administració d'insulina són punts clau per assegurar l'absorció subcutània de la insulina.
El gruix subcutani pot variar segons les zones d'injecció (abdomen, cuixa, natja o braç), el sexe del pacient, l'índex de massa corporal i la morfologia i distribució del greix abdominal.
S'han realitzat diferents estudis que han demostrat que les agulles més curtes de 4 o 5 mm són vàlides per a totes les persones.
La tècnica d'administració d'insulina amb o sense plec, en angle de 90° o 45° ha de personalitzar-se per aconseguir una correcta absorció de la insulina.
- Lipohipertròfies. Inflor del teixit cel·lular subcutani que apareix a causa de les repetides injeccions a la mateixa zona durant molt de temps. Hi ha factors que predisposen la seva aparició com són: la insulina injectada, els microtraumatismes repetits en les zones d'injecció i la reutilització de les agulles. La prevalença és al voltant del 30-51%. La seva presència repercuteix de manera negativa en el control metabòlic, ja que produeix una absorció erràtica de la insulina, a més de requerir augmentar les dosis d'insulina. Per aquest motiu, s'ha de preveure des de l'inici una rotació correcta i sistematitzada de les zones d'injecció i no reutilitzar les agulles.
- Lipoatròfies. Pèrdua del teixit subcutani a les zones de punció. La seva aparició es deu a una reacció de tipus immunològic produïda per la mateixa insulina. Amb les noves insulines la seva prevalença és baixa.
- Infeccions. Poc freqüents amb la utilització de les plomes o xeringues. Una bona higiene resulta suficient per prevenir infeccions. En canvi representa un risc important en persones que utilitzen sistemes d'infusió contínua d'insulina, a qui se'ls recomana extremar les mesures d'higiene i utilitzar substàncies antisèptiques a les zones on és col·locarà la cànula.
Les insulines administrades amb cartutxos (bolígraf), tenen una concentració 1/100 habitualment (100 unitats d’insulina per cada ml), tot i que també podem trobar alguns bolígrafs amb concentració 1/200 i 1/300; la insulina dels vials pot no tenir la mateixa concentració.
Un flascó o bolígraf d'insulina és estable a temperatura ambient durant un mes, sempre que la temperatura no sigui superior a 30 °C. En aquest cas, s'ha de guardar en una capseta de suro o en una bossa isotèrmica. Les insulines de reserva s'han de guardar a la nevera entre 2 i 8 °C.
En general, totes les persones, amb diabetis o sense ella, haurien de seguir un pla d'alimentació sa, equilibrat i variat. El pla d'alimentació s'ha de personalitzar segons l'edat, l'activitat física, els horaris, el pes corporal i les preferències de cada persona.
Per flexibilitzar l'aportació d'hidrats de carboni en els àpats i adaptar la insulina és important conèixer el ràtio.
Què és el ràtio?
El ràtio és la quantitat d'insulina necessària per cobrir una ració d'hidrats de carboni.
Com es calcula?
Per al seu càlcul s'aconsella fer la mateixa aportació d'hidrats de carboni i valorar que els nivells de sucre al cap de dues hores de dinar (postprandial) siguin menors a 180 mg/dl. Un cop aconseguit això, per obtenir la ràtio es divideix la insulina d'un àpat pel nombre de racions d'aquell mateix àpat.
Exemple. Establim durant el dinar una aportació de 6r i la insulina necessària són 12ui. 12ui/6r= 2ui/r.
Per tant, en aquest cas per a cada ració de més que es vulgui menjar, s'ha d'augmentar 2 unitats d'insulina per a cada ració. És important que les persones tinguin coneixement de quines són les quantitats dels aliments que prenen de forma habitual i quins són els equivalents a 1 ració per poder quantificar cada àpat. També és important conèixer les equivalències per poder fer intercanvis.
L'activitat física adaptada a les possibilitats de cada persona i practicada d'una manera regular pot contribuir de manera molt positiva a controlar bé la diabetis, a reduir els factors de risc vascular (obesitat, colesterol...) i influir de manera positiva en la sensació de benestar físic i mental. En el cas de la diabetis tipus 1, l'exercici és senzillament recomanable per mantenir un bon estat físic. Alguns consells:
| ABANS | DURANT | DESPRÉS |
|---|---|---|
| Comprovar la glicèmia capil·lar i actuar segons el pactat amb el seu equip mèdic |
Portar sempre hidrats de carboni d'absorció ràpida per a solucionar una possible hipoglucèmia. Si va acompanyat és recomanable informar quina ha de ser l'actuació davant d'una hipoglucèmia greu. |
Comprovar la glicèmia capil·lar |
| Si s'administra insulina prèvia a l'exercici pot: - Reduir la dosi prèvia - Augmentar la ingesta d'aliments rics en hidrats de carboni. |
Fer una hidratació correcta. | En el cas d'exercici perllongats disminuir la dosis d'insulina posterior o augmentar la ingesta d'aliments rics en hidrats de carboni. |
Diabetes tipo 1 y deporte. Para niños, adolescentes y adultos. Serafín Murillo. 2012 jóvenes
La col·laboració entre la persona amb diabetis i la família i l'equip de salut és imprescindible per optimitzar el tractament i, al mateix temps, per poder-lo integrar en la seva activitat quotidiana d'hàbits dietètics, horaris i activitat habitual.
L'educació terapèutica en diabetis és un procés d'aprenentatge que facilita els coneixements i les habilitats necessàries a les persones amb diabetis, i a la família, per poder prendre decisions diàries sobre el tractament.
Els sistemes d'infusió subcutània contínua d'insulina (ISCI) permeten la infusió d'insulina per via subcutània de manera contínua. Aquesta infusió es realitza a través d'un catèter que s'insereix sota la pell del pacient, i que s'ha de canviar cada 3 dies, per evitar la infecció i/o saturació del teixit subcutani. L'infusor és un instrument que facilita un millor control de la seva diabetis. Hi ha cànules per infusors de 6, 9 mm per a injecció en angle de 90°, i de 13 i 17 mm per a injecció en angle de 45°.
El subministrament d'insulina es realitza mitjançant 2 sistemes clarament diferenciats:
- Línia basal. La insulina s'administra a través de l'infusor de forma contínua i programada al llarg de les 24 hores del dia. Cada hora o bloc de temps té una quantitat determinada d'insulina que s'ajusta segons les necessitats del pacient a les diferents hores del dia. Es correspon amb la insulina lenta que s'administren els pacients amb el boli una o dues vegades al dia.
- Bolus. La insulina que s'administra a cada àpat, o bé la que s'administra per corregir una hiperglucèmia. Es correspon amb la insulina ràpida que s'administren als pacients abans dels àpats.
Conceptes bàsics associats a la teràpia amb infusor d'insulina
- Bolus menjar. Insulina que s'administra en cada àpat
- Bolus corrector. Insulina que s'administra puntualment de manera extra segons la glucèmia capil·lar i el factor de sensibilitat.
- Bolus ajuda o bolus Wizard. Prestació que inclouen els infusors que ajuden en la presa de decisió a l'hora d'administrar els diferents tipus de bolus.
- Factor de Sensibilitat. Mg/dl de glucèmia que fa baixar 1 unitat extra d'insulina quan s'utilitza el bolus corrector. Per exemple, si el seu Factor de Sensibilitat és de 50 mg/dl, significa que una unitat extra li farà baixar 50 mg/dl. Si abans del menjar aquesta a 200 mg/dl i l'objectiu és estar a 150, necessita un bolus corrector d'una unitat extra.
- Línia Basal. Insulina que el infusor administra de manera contínua i programada al llarg de 24 hores del dia.
- Línia Basal Temporal. Insulina que es pot augmentar o disminuir de manera temporal sobre la línia basal ja programada.
- Ratio o índex insulina/carbohidrats. Insulina necessària per a 1 ració d'hidrats de carboni.
Consells per prevenir i tractar les irritacions i/o infeccions en el lloc de la injecció amb pacients amb infusor d'insulina
- Extremar les mesures higièniques durant el procés d'inserció del catèter.
- Canviar l'agulla cada 2 o 3 dies.
- Observar diàriament qualsevol anomalia, envermelliment, irritació o dolor a la zona de la injecció. Si, tot i la prevenció, aquests signes apareixen:
- Canviar el catèter i la zona d'injecció.
- Contactar amb l'equip mèdic per a un possible tractament. S'ha de recordar que pot provocar hiperglucèmia encara que es faci tot de manera correcta.
Consells per prevenir/o tractar la hipoglucèmia amb pacients portadors d'infusor d'insulina
Per prevenir que el nivell de sucre baixi per sota de 70 mg / dl (hipoglucèmia), realitzar el nombre de controls que l'equip mèdic indiqui, com a mínim 3 o 4 vegades al dia, i procurar que els nivells:
- Abans dels àpats no siguin inferiors a 80 mg / dl
- Abans d'anar a dormir, abans de conduir i a les 03:00 hores de la matinada no siguin inferiors a 120-140 mg/dl. Si hi ha una història d'hipoglucèmies severes o molt freqüents, aquests nivells poden ser superiors.
- Si es realitza exercici físic extra, prendre una ingesta extra d'hidrats de carboni (HC) o utilitzar la basal temporal.
- Si es volen menjar menys racions d'HC, adaptar el bolus de la insulina al menjar.
Consells per a familiars i/o amics davant d'una hipoglucèmia severa amb pacients portadors d'infusor d'insulina
- No donar res per la boca a persones que s'hagin desmaiat.
- Injectar Glucagó-Gen-Hypokit 1mg (s'ha de guardar a la nevera) o bé administrar glucagó nasal (dosi única de 3mg).
- Desconnectar l'infusor o tallar el catèter per la zona més propera al lloc de la injecció.
- Quan la persona torni en si, donar-li un suc de fruita o alguna cosa equivalent i contactar amb el seu equip mèdic.
Què fer per prevenir i/o tractar la hiperglucèmia amb pacients portadors d'infusor d'insulina
- Vigilar i/o detectar precoçment qualsevol obstrucció en la infusió de la insulina: bombolles d'aire, obstrucció del catèter/agulla ...
- Controlar l'aportació d'hidrats de carboni dels menjars. Si vol menjar més racions, haurà d'adaptar el bolus d'insulina.
- Utilitzar la basal temporal, si es realitza menys exercici físic.
- Recordar que qualsevol infecció pot provocar una hiperglucèmia important encara que es faci tot bé.
Si, tot i la prevenció, s'observen valors superiors a 250 mg/dl abans dels àpats o mitjanit
- Mirar sempre l'acetona en l'orina. Si l'acetona és negativa, administri un bolus corrector d'insulina extra segons el Factor de Sensibilitat o la utilització del bolus ajuda.
- Comprovar si el sistema d'infusió funciona correctament. Si s'observen bombolles, fer un purgat o canviar l'agulla.
- Si en 1 o 2 hores els valors són superiors a 250 mg / dl o no han baixat respecte als anteriors ha d'administrar insulina ràpida o anàleg amb bolígraf. No realitzar un segon bolus corrector amb el infusor si el primer no ha fet l'efecte desitjat. A continuació canviar el set d'infusió.
- Si al cap d'1 o 2 hores la glucèmia es manté alta, la cetona és positiva i s'han realitzat les indicacions prèvies, trucar al seu equip mèdic.
Informació documentada per:





Publicat: 20 febrer de 2018
Actualitzat: 24 novembre de 2021
Subscriu-te
Rep informació cada cop que aquest contingut s'actualitzi.
Gràcies per subscriure-t'hi!
Si es la primera vegada que et subscrius rebrás un mail de confirmació, comprova la teva safata d'entrada.